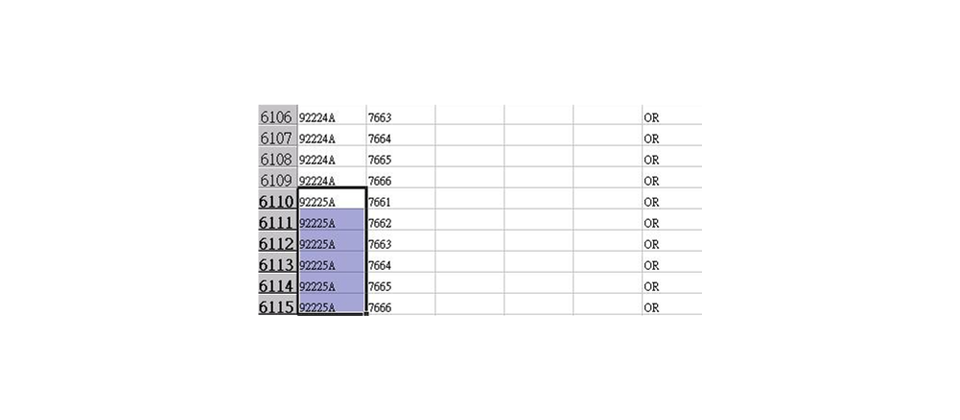
在處置方面的院內碼,轉換到申報的ICD-9-CM編碼上,由於不是完全1對1 的關係,可能會遭遇到必須透過人工才能分類的問題。圖左為萬芳醫院的院 內碼,圖右為ICD-9-CM的編碼,可以看到不是完全1對1的關係。
萬芳醫院
難題1:成本預測與醫療道德的兩難
前面有談到,面對DRG為基礎的健保給付制度,醫院的IT系統在預測成本的開支時,有可能與醫療道德衝突的問題,這個問題其實是一個兩難的習題。當DRG制度對於醫院的營運成本施加壓力時,醫院的IT系統勢必要做出某種程度的預測,或是成本管控的建議,避免醫院的營運虧本。但是要怎麼做,才不會讓醫院的醫護人員,只收會賺錢的病人,或是提早讓病人出院,造成人球問題?違反醫療道德該有的規範?這就十分棘手了。
臺北醫學大學副校長李友專表示,隨著DRG制度的來臨,醫院勢必不能沒有IT協助,提供第一線的醫護人員相關的成本提醒與資訊,但是,這並不代表醫療的IT系統必須扮演主導的角色。李友專說:「可以把醫療的IT系統想做一個導航系統,但是如果系統強制使用者一定要往哪個方向走,扮演引導的作用,這就會有醫療道德的問題。」
舉例來說,先前提到的DRG落點預測,可能就不是一個很好的辦法,如果醫生使用系統,系統針對每一步都透過預測的方式,詳盡的計算可能的盈虧,這將會很大程度的影響醫師在醫療行為上的判斷。
李友專以一個例子指出,如果資訊系統太過詳盡的給予指示,在DRG制度上路後,可能會造成的後果。紐約州曾經在1990年左右,決定要公布全州醫院的心臟血管繞道手術患者存活率,這攸關紐約州每家醫院的聲望,所以很多醫院就抱怨,收到的病人有很多併發症和重症,大型醫院在這樣的數字上比較,會相對吃虧。於是紐約州政府決定,要求醫院連併發症的資料一起呈上,會依此協助計算存活率。結果最後的結果發現,原本一般發生率只有1~2%的併發症慢性阻塞性肺病(Chronic obstructive pulmonary disease,COPD),竟然在這次的統計中大幅提升至40%。
紐約州的故事告訴我們,做為一個營利組織,醫療業難免會有可能為了爭取自己的利益,而做出可能違反醫療道德的事情(如竄改病歷),如果DRG制度上線,醫院的IT系統卻全都以成本的角度來設計各種提醒和警示,最後很有可能為了爭取最大的醫療給付,會讓部分醫院去故意透過增加併發症,或是修改主要、次要診斷的次序等方式,以求獲得更好的健保給付,反而失去了醫療行為的初衷。
李友專建議,面對DRG制度上路,醫療業的IT單位,應該去做一些較為良性的提醒,例如臨床路徑的指引、現在使用的資源狀況等。盡量不要做一些前瞻性的預測系統,試圖預測DRG的落點,一則準確度難以確保;再則這麼做,是在醫療行為都還未做出最後診斷之前,做出的預測,很有可能會干涉醫師的醫療行為,變成以成本主導整個醫療的進行,形成很多醫療道德上的問題。「臨床路徑和醫療IT系統,都不能太過,如果變成主導者的地位,反而醫療的本質就會蕩然無存,病人的權益也會受損。」李友專說。
其實健保局也有針對醫療道德的問題做出許多舉措,確保一切向成本看的事情不會發生。舉例來說,部分重症疾病將不納入臺灣的DRG制度範圍內,如癌症、精神病患、血友病、愛滋病、罕見疾病及凡是住院天數超過30天者、使用葉克膜的個案、腎臟移植併發症等。此外,如果實際醫療點數超過DRG制度的上限臨界點,超過上限之醫療點數,健保局仍支付八成。健保局也會針對提早轉院或自動出院病患個案,評估其住院日數及醫院提供的醫療服務是否合理,進而提供不同的給付。並且將會訂立監控指標,例如:出院後再回來急診比率、出院後重覆入院比率等,以觀察病人是否被迫提早出院。同時會透過專業審查以確認醫療服務適當性、監測民眾所提出的申訴案件。
難題2:醫療相關編碼還有許多問題需要克服
現在臺灣醫界在診斷上,所使用的疾病代碼是國際標準的ICD-9-CM,多數的醫院在診斷的編碼上都採用此一標準,和未來DRG使用的編碼是同一標準,所以較無問題。
但在手術處置上的編碼,在未來DRG制度實行後,可能就會有轉碼上的問題。臺北醫學大學醫療體系資訊長許明暉表示,處置上使用的院內碼,有的時候無法恰好對到唯一的ICD-9-CM編碼。舉例來說,某個主手術與處置的編碼,可能可以對到多個ICD-9-CM的編碼,這多個編碼都必須填選;或是要從多個中選1個正確的編碼。許明暉說:「這些院內碼無法直接轉成ICD-9-CM編碼的問題,會讓醫療院所需要更多人力去做疾病編碼的分類。」
許明暉表示,很意外的,這一點目前還找不到克服的辦法,這一部分還無法完全自動化。只能將確定能夠對應的編碼自動對應,餘下無法對應的部分,則可能必須透過專業的疾病分類人員來做。不過這就意味著,當醫院要每日掌握醫療資源應用的狀況時,可能需要更多專業的人力去做疾病的分類。舉例來說,如果一間醫院有800床的床位,平均每天會有640床有病患,這640床的病患中,有100多床的處置編碼,是無法透過系統自動對應到相應的ICD-9-CM編碼,這就代表每天晚上就必須要有人力去針對這些病人的狀況,以人工方式選擇正確的編碼。
這個問題更嚴重的部分,在於多數的醫師其實也不見得都知道該怎麼編碼,只有專業的疾病分類人員,才有辦法透過手冊進行編碼,這也使得未來這方面的人力可能會更為吃重。這使得未來醫療業的IT單位,需要透過更多專業的協助,才能達到即時掌握這些狀況的資訊。
此外,目前預定在臺灣實施的DRG健保給付制度,在部分手術上,也沒有辦法實際反應耗用的醫療資源,這問題主要是出在DRG所採用的ICD-9-CM編碼,無法反應臨床上實際資料耗用情形。這些狀況發生在諸如多個瓣膜手術、冠狀動脈支架植入術、甲狀腺單雙側手術等。舉例來說,使用再多的支架,或是比較好的支架,在現行預計實行DRG的制度中,其給付都是相同的。這主要是因為編碼無法區分這些區別。
在這樣的狀況下,醫院在醫療行為中,可能就很難會主動選擇對病患較好,但可能給付比較虧錢的方案。部分已經被DRG制度列為給付的醫療內容,病患也不能以自費的方式,尋求較好的設備或服務。這是DRG制度下,編碼問題造成成本難以正確被反映的問題,而且目前似乎還有沒有一個可行的解決方案。
不過健保局也在公開的常見問答中指出,預訂將於2014年完全採用ICD-10-CM/PCS編碼,到時將能完全解決這一問題。不過到那個時候,ICD-11相關的國際編碼標準可能又要出現了,這是否意味著如果DRG制度真的上線,現在的系統將會不停的更換編碼標準,造成醫療院所必須持續追上的狀況發生,現在詳細狀況還不能確定,但不能排除有這種可能性。
據了解,目前還有很多家醫院在編碼的問題上沒有準備完成,明年1月1日DRG制度正式上線後,可能會造成初期執行上的困難。不過幸好第一年僅預訂將111項住院的疾病群組納入DRG的支付範圍中。
難題3:病歷輸入需要更即時與完整
為了因應DRG制度的到來,醫療業的IT單位為了爭取到最好的醫療健保給付,不可或缺的條件是必須讓使用者在電子病歷的輸入上,更為完整與即時,如此才能確切掌握醫療資源的應用狀況,並且找到不一定是最高,但是是最佳的給付金額。
臺灣病歷資訊管理學會在2008年所發行的期刊中,有一則很有趣的研究,研究內容是這樣的,在DRG支付制度下,使用ICD-9-CM作為疾病分類代碼,其在病歷上的編寫,直接反應醫療費用的支付,因此醫院對於代碼的品質及申報的時效更加重視。
而由於醫院申報的疾病分類代碼主要來自醫師及疾病分類員,二者皆採用ICD-9-CM 2001年版的工具書,然而依據文獻,醫師及疾病分類員所提供的代碼互有差異,故國內外醫院所申報的ICD-9-CM碼,仍須透過疾病分類員重新編碼後申報。於是該研究就以某醫學中心因呼吸系統疾病而入院的個案為對象,分析其疾病代碼資料,並邀請已從事疾病分類實務工作超過7年以上的資深分類員,依實際案例進行編碼差異原因的分析。
研究資料包含小兒科及胸腔內科半年之住院資料804筆,比對醫師記錄於出院病歷摘要(Discharge Summary)的疾病主診斷代碼與經疾病分類編碼後代碼,分析二者主診斷代碼是否一致。結果發現小兒科及胸腔內科平均一致率分別達59.21%及32.71%,遠遠低於國外平均95%的一致率。
最後,該份研究將代碼不一致率原因歸納為:1.醫師未使用合併碼或最細碼。2.醫師後續提供之診斷以手寫補入,但未鍵入資料庫。3.病歷書寫內容不一致。4.多重主診斷未依權重高低選取,這4個原因。
這個研究顯示了,其實很多醫院在病歷輸入上,還有很多問題,未來DRG上路後,這樣編碼不一致的狀況,將會直接影響到申報的費用。雖然這和醫療業的IT單位可能關係較低,但由此可見,應該要想辦法修改醫囑程式,或是對醫師進行一定的編碼原則教育訓練,才能解決這個問題。
此外,根據臺北榮民總醫院所做的研究,會發現主要病歷在輸入上會發生問題,常常會是以下這幾個原因:出院診斷欄未記載該次住院主要耗用醫療資源之診斷或處置、住院病患有明確的合併症或併發症卻未確實記錄於出院摘要、出院之主次要診斷倒置、出院摘要之診斷與主要檢查手術或病理報告之診斷不一致、出院診斷及處置方法以縮寫方式呈現、出院診斷以「Ditto」(意思是同上)方式呈現、手寫方式修改紙本出院摘要,但未於電腦上補做修正、出院診斷未含會診診斷等。
這些問題都必須透過教育訓練,或是在未來醫療業IT系統中,加入提醒功能,才能協助醫護人員改善,進而做出完善的病歷。由於DRG制度上路後,併發症或是主、次要診斷等,會影響到健保給付的金額,這使得完整輸入的病歷,將會是影響營收的重要一環。
此外,在DRG制度下,更即時的病歷輸入,也會越形重要。如果已經能夠確定病人會被分類到哪一類的DRG分類,即時的輸入病歷,才能搭配IT系統上適時的提醒,確保提醒醫生在醫療資源應用上不會超出給付範圍,當然,IT系統要做的還是以提醒為主。
病歷的正確輸入,其實和急診病歷、出院摘要、住院摘要、病程記錄、手術記錄、手術前後麻醉記錄、會診記錄、病理報告、其他檢驗與檢查報告、醫囑單、護理記錄等各種文件都相關,醫療業的IT人員在未來各項系統設計提醒的機制時,勢必要考量到這些記錄相關的應用。
難題4:臨床路徑的建立,以及DRG相關的資料分析
先前有談到,臨床路徑最早雖是用來提升醫療品質的手段,但在DRG給付制度之下,臨床路徑也會是協助醫院有效掌握成本控管的一種方法。
一般來說,臨床路徑的設定,多數是由醫院內同科的醫師共同商討而定。在醫院中推動臨床路徑,往往需要一定的負責人,然後建立各專科流程,並找出臨床結果指標。之後再進一步討論、設定之後推行。推行之後,也必須透過各項指標評估,並且討論變異發生的狀況,之後才完成整個臨床路徑的設立。在這些過程中,其實IT單位最好能夠參與且深入了解,如此一來,才能在系統上提供臨床路徑的指引,協助醫師使用系統時,能夠有足夠的資訊參考。在DRG支付制度下,臨床路徑能夠有效的提升醫療的品質與效率,而且減少可能會超出醫療成本狀況,所以IT在這方面的參與,勢必要比過去更深一些。
不過值得注意的是,IT單位在協助臨床路徑的建立,以及在系統中設定提醒的介面時,要注意不能太過強調或要求一定要依循臨床路徑,由於醫療的判斷在不同病患上差異極大,如果為了成本,而讓臨床路徑過度扮演引導的角色,將會影響醫療行為,也和醫療道德有所衝突。
當然也不是所有的疾病都能夠做出臨床路徑,這個時候與DRG給付的相關資料分析,就十分重要了。如果醫療院所沒有能力透過持續分析累積的資料,找出哪些科別或是疾病,在DRG給付上無法滿足成本,以及其原因,這將讓醫院無法進一步針對該狀況做出改善。
舉例來說,萬芳醫院就透過資料的分析,找出了該院不整脈經導管燒灼術的醫療成本,是高出DRG制度的給付,並且分析出其主要原因為二,其一是現行特材加上技術費就已經大於定額給付;其二則是因為該類手術還未建立臨床路徑來找出最有效率的流程。臺北醫學大學醫療體系資訊長許明暉表示,未來如果制度真的上路,資訊單位只有透過持續分析這些DRG相關的資料,才有可能快速做出因應,並且找出其背後的原因。
難題5:遠距醫療與照護體系的建立
最後一個問題,則是先前也有談到的,當DRG制度上路後,依照以往世界各國的經驗,平均住院日期勢必會縮短。這個時候,後續的遠距醫療與照護體系,就變成很重要的課題。
要建立遠距醫療照護體系,醫療院所除了必須要有堪以支持的網路架構外,許多生理數據收集的居家用設備,也不可或缺。此外,專門分析這些生理數據的團隊,或是前去協助居家看護的醫護人員,也必須建立起來。
其實在這一方面,IT能夠著力的點很多,例如剛剛談到的居家生理數據量測設備,要怎麼提供合適的設備,以及網路架構,都是IT能夠施力的點。此外,視訊的通訊,也是醫療院所的IT單位,能夠協助建立。不過目前除了大型醫院之外,擁有負責遠距醫療與照護相關專業團隊的醫療院所並不多。未來當DRG正式上路後,此類的需求可能會大幅增加,這也使得醫療業的IT單位,應該要開始想辦法考慮設立此類的體系。
而發展此一體系,又和社區照護、居家照護、機構照護這三方面有關,醫療院所的IT單位,其實應該積極往這方面發展,以因應未來DRG上路之後,可能湧現的相關需求。
-%E7%B6%B2%E9%A0%814-400-1.png)
臺北醫學大學副校長李友專認為,面對DRG 制度,臨床路徑和醫療IT 系統,都不能太過,如果變成主導者的地位,反而醫療的本質就會蕩然無存,病人的權益也會受損。
-%E7%B6%B2%E9%A0%814-400-2.png)
臺北醫學大學醫療體系資訊長許明暉認為,醫療編碼的問題很有可能非得用人工才能解決。而持續分析DRG 相關的資料,對於醫院的營運也很重要。
-%E7%B6%B2%E9%A0%814-600-1.png)
只有病歷更為正確與即時的填寫, IT 系統才能更確實且即時的在系統介面上,提供醫療資源使用狀況的查詢。照片提供/萬芳醫院
-%E7%B6%B2%E9%A0%814-600-2.png)
如果能夠建立臨床路徑,在住院預約單的系統上,就必須要能夠確認是否要進入臨床路徑,進行哪些檢查。照片提供/萬芳醫院
病歷輸入出現問題的主要原因
1. 出院診斷欄未記載該次住院主要耗用醫療資源之診斷或處置
2. 住院病患有明確的合併症或併發症卻未確實記載於出院摘要
3. 出院之主次要診斷倒置
4. 出院摘要之診斷與主要檢查手術或病理報告之診斷不一致
5. 出院診斷及處置方法以縮寫方式呈現
6. 出院診斷以「Ditto」(意思是同上)方式呈現
7. 手寫方式修改紙本出院摘要但未於電腦上補做修正
8. 出院診斷未包含會診診斷
相關報導請參考「健保DRG來襲:成本與醫德的兩難」
熱門新聞
2026-02-16
2026-02-16
2026-02-13
2026-02-17
2026-02-16